Przełom nadnerczowy to stan zagrożenia życia. W ponad 50% przypadków rozpoznawany jest u osób wcześniej zdiagnozowanych, chorujących na pierwotną lub wtórną niewydolność kory nadnerczy. Jednak prawie połowa pacjentów jest diagnozowana dopiero w chwili wystąpienia przełomu!
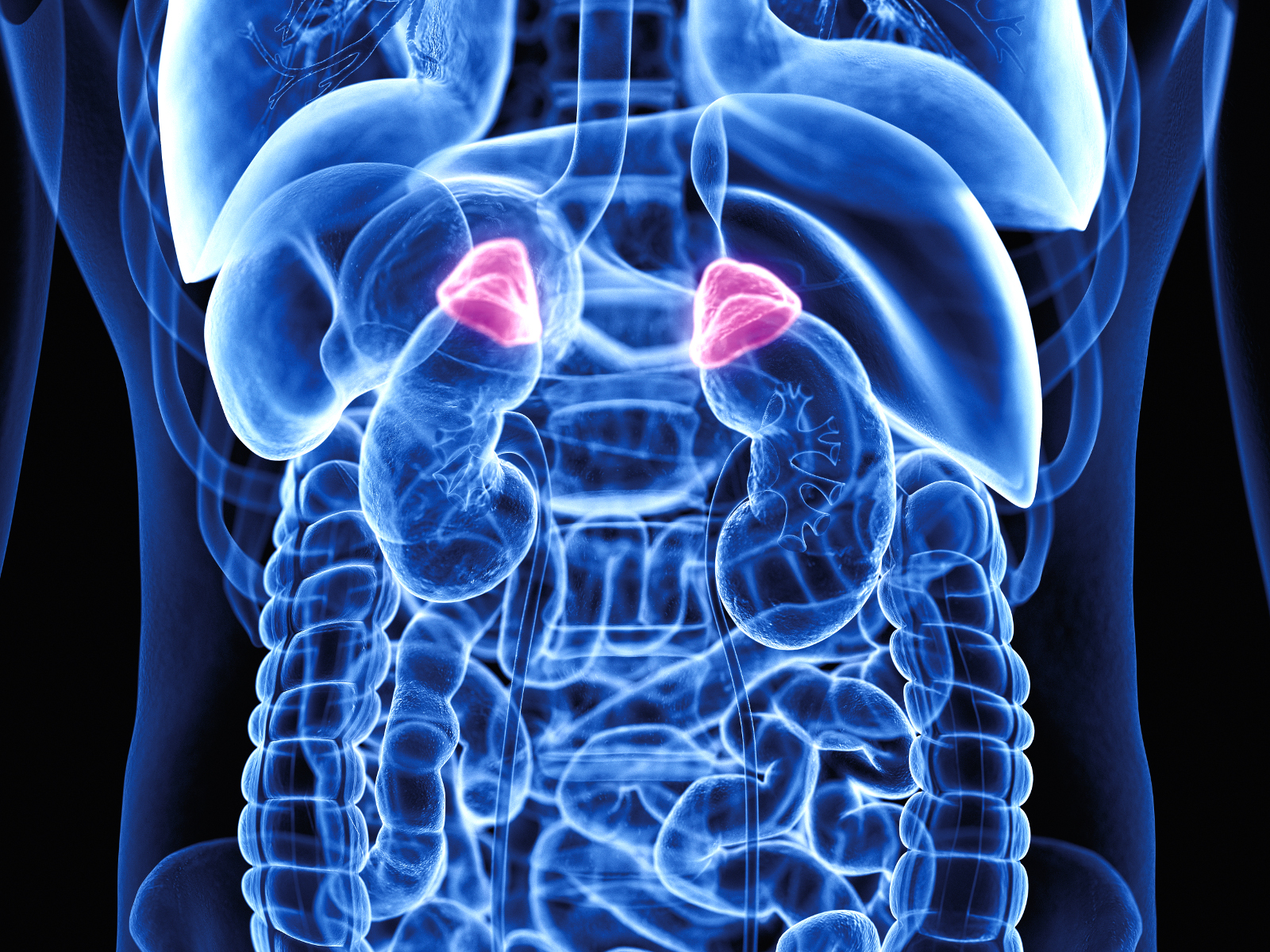
Nadnercza
Nadnercza to niewielkie, parzyste narządy jamy brzusznej, mieszczące się na górnym biegunie nerek. Są ostatnim piętrem jednej z osi hormonalnych organizmu- tzw. osi podwzgórze- przysadka- nadnercza (hypothalamus – pituitary – adrenals HPA), która odgrywa bardzo istotną rolę w reakcji organizmu na stres.
Nadnercza zbudowane są z kory, która dzieli się dodatkowo na trzy warstwy: kłębkowatą, pasmowatą i siatkowatą oraz rdzenia.
Poszczególne warstwy kory nadnerczy produkują i uwalniają do krwi hormony
• warstwa kłębkowata – mineralokortykoidy (główny to aldosteron)
• warstwa pasmowata – glikokortykoidy (główny kortyzol)
• androgeny nadnerczowe (główny DHEA)
Wewnętrzna część, rdzeń, jest dużo mniejsza, produkuje i uwalnia katecholaminy.
Przewlekła niewydolność kory nadnerczy
NKN może mieć charakter pierwotny – wówczas choroba dotyczy samych nadnerczy, a działanie wyższych pięter osi HPA (podwzgórze- przysadka- nadnercza) jest zachowana.
Druga możliwość to wtórna NKN, polegająca na upośledzeniu wydzielania substancji w wyższych piętrach osi czyli w podwzgórzu i/lub przysadce. Dzieje się tak na przykład u pacjentów poddanych długotrwałej sterydoterapii (doustnej, wziewnej, a nawet miejscowej), która niesie ze sobą ryzyko zablokowania osi HPA, zwłaszcza w chwili gwałtownego odstawienia (zahamowane wydzielanie ACTH powoduje brak wydzielania kortyzolu w reakcji na bodziec stresowy).
Wrodzona pierwotna NKN to Wrodzony Przerost Nadnerczy
Obecnie w Polsce prowadzony jest screening noworodkowy, choroba powinna zatem zostać rozpoznana i leczona zaraz po urodzeniu.
Pierwotna niewydolność nadnerczy „nabyta”, czyli pojawiająca się z czasem, w Polsce najczęściej występuje pod postacią choroby Addisona, której przyczyną jest pojawienie się autoprzeciwciał (choroba autoimmunologiczna). Kolejną, rzadszą przyczynę stanowią infekcje (np. HIV, gruźlica) czy choroby genetyczne np. adrenoleukodystrofia sprzężona z chromosomem X (X- ALD).
Czym jest przełom?
Przełom nadnerczowy czyli ostra niewydolność kory nadnerczy występuje nagle i jest wynikiem całkowitego braku lub niewystarczającej ilości kortyzolu w organizmie.
U osoby z rozpoznaną NKN, która przyjmuje hydrokortyzon i fludrokortyzon w dawkach substytucyjnych dochodzi w przypadku pojawienia się bodźca (stresora), który zwiększa zapotrzebowanie na GKS.
Te stresory to najczęściej:
– czynniki infekcyjne (bakterie, wirusy, grzyby czy pasożyty) występujące z gorączką
– choroby przebiegające z wymiotami i/lub biegunką
– wypadek, uraz, poród
– operacja w znieczuleniu
– znaczący stres psychiczny
– forsowny wysiłek fizyczny
– błędy, pominięcia dawek hydrokortyzonu przez pacjenta
– tyreotoksykoza czyli zbyt wysokie stężenie hormonów tarczycy we krwi (przy nadczynności tarczycy lub zbyt wysokich dawkach lewotyroksyny w leczeniu niedoczynności)
– niektóre leki przeciwnowotworowe
Szacuje się, że ryzyko wystąpienia przełomu u osób z rozpoznaną NKN wynosi ok. 6-8 % rocznie, a w ciągu całego życia między 20- 44% pacjentów doświadczy przełomu chociaż raz. Mimo znanego i skutecznego leczenia, śmiertelność w ostrej NKN wynosi 0,5 na 100 pacjentów rocznie. Badania retrospektywne prowadzone w Wielkiej Brytanii opublikowane w 2021 roku wykazały, iż przełom nadnerczowy był przyczyną 10% zgonów wśród pacjentów zarówno z pierwotną jak i wtórną NKN.
Czynnikami ryzyka wystąpienia przełomu są:
– rozpoznana NKN; pierwotna częściej niż wtórna
– długotrwała sterydoterapia (doustna, wziewna, a nawet miejscowa) która niesie ze sobą ryzyko zablokowania osi HPA, zwłaszcza w chwili gwałtownego odstawienia (zahamowane wydzielanie ACTH powoduje brak wydzielania kortyzolu w reakcji na bodziec stresowy)
– zażywanie niektórych leków takich jak lewotyroksyna, fenytoina, fenobarbital, ryfampicyna, karbamazepina, ketokonazol, etomidat, flukonazol – które redukują produkcję kortyzolu lub wpływają na jego metabolizm
– terapia antykoagulantami, która zwiększa ryzyko krwawienia do nadnerczy
– ciąża- zwłaszcza III trymestr
– zaawansowany wiek, a w przypadku WPN niemowlęctwo
– cukrzyca typu 1
– przerzuty do nadnerczy
– rozpoznany autoimmunologiczny zespół wielogruczołowy (APS1 lub APS2)
Objawy przełomu
Przełom nadnerczowy rozwija się nagle i bardzo szybko. Zwykle od pierwszych objawów do rozwinięcia przełomu mija mniej niż 24 godziny.
Jakie są objawy przełomu?
– obniżenie ciśnienia tętniczego krwi, często pod postacią hipotonii ortostatycznej,
– tachykardia jako próba kompensacji hipowolemii,
– bóle brzucha i bóle głowy,
– bóle mięśni, znaczne osłabienie,
– zawroty głowy, zaburzenia świadomości, utrata przytomności,
– zaburzenia widzenia, szumy uszne, zaburzenia mowy,
– gorączka
Mechanizm pojawiania się objawów jest złożony i dotyczy różnorodnych funkcji jakie kortyzol spełnia w naszym ciele. Są to skomplikowane wieloetapowe zależności.
• Kortyzol jest konieczny do prawidłowego działania adrenaliny na receptory adrenergiczne (czyli między innymi do utrzymania stałego napięcia mięśni ścian naczyń i prawidłowego ciśnienia krwi). W sytuacji całkowitego braku kortyzolu może dojść do rozwoju wstrząsu, którego nie daje się opanować podając dożylnie płyny oraz tzw. wazopresory czyli leki obkurczające naczynia – adrenalinę, noradrenalinę czy dopaminę. Dlatego konieczne jest właściwe rozpoznanie mechanizmu zmian czyli właśnie niedoboru kortyzolu. Tylko jego podanie pozwoli prawidłowo wyrównać ciśnienie u pacjenta.
• Kolejną ważną rolą którą kortyzol spełnia w naszym organizmie jest regulacja układu odpornościowego. W odpowiedzi na różne bodźce dochodzi do aktywacji układu odpornościowego i wzrostu produkcji i wydzielania cytokin zapalnych takich jak interleukiny (IL-1, IL-2, IL-6) oraz czynniki martwicy nowotworów (TNF alfa i gamma). Wzrost aktywności tych substancji aktywuje oś HPA i u osób zdrowych zwiększa produkcję kortyzolu, który hamuje reakcje zapalną i zmniejsza produkcję cytokin. U osób nie wydzielających tego hormonu dochodzi do rozwoju niekontrolowanej reakcji organizmu np. na zakażenie, cytokin jest co raz więcej, powodują występowanie gorączki, rozkurcz naczyń i wzrost przepuszczalności ich ścian, a w konsekwencji rozwinięcie wstrząsu hipowolemicznego.
Rozwój niekontrolowanej reakcji zapalnej predysponuje pacjentów, u których przyczyną przełomu są zakażenia, do rozwinięcia powikłań np. w postaci sepsy.
• W odpowiedzi na stres, glikokortykoidy zwiększają ilość glukozy uwalnianej do krwi poprzez nasilenie glukoneogenezy oraz glikogenolizy. Zwiększają też insulinooporność, dzięki czemu zmniejsza się wychwyt glukozy przez komórki. W przełomie, gdy brak jest kortyzolu, dochodzi do hipoglikemii w wyniku odwrócenia tych procesów.
• CRH (uwalniany przez komórki podwzgórza) ma działanie hamujące apetyt. W przypadku braku kortyzolu w pierwotnej niedoczynności nadnerczy wydzielanie CRH nie jest hamowane, czyli jest go co raz więcej, co może skutkować brakiem apetytu i anoreksją (jadłowstrętem).
Badania laboratoryjne
Stwierdzenie nieprawidłowości w wynikach badań jest bardzo pomocna do postawienia rozpoznania, jednak nie jest konieczna.
W przypadku pacjenta z rozpoznaną przewlekłą NKN, wystąpienie objawów wstrząsu hipowolemicznego bez widocznej utraty krwi, który nie poddaje się standardowemu leczeniu [dożylne wazopresory (adrenalina, noradrenalina, dopamina) oraz resuscytacja płynowa] powinno być traktowane jako przełom nadnerczowy. Oznacza to, że pacjent powinien bezzwłocznie otrzymać HYDROKORTYZON dożylnie lub domięśniowo od razu, w domu lub w karetce.
Jeśli pacjent jest w szpitalu lub sytuacja nie jest jasna, pomóc mogą następujące wyniki badań laboratoryjnych:
– hiponatremia i hiperkaliemia
– hipoglikemia
– kwasica metaboliczna
– podwyższona kreatynina i obniżony eGFR jako wykładniki przednerkowej niewydolności nerek (związanej z hipowolemią)
– anemia normocytarna, limfocytoza, eozynofilia
– hiperkalcemia (wzrost stężenia jonów wapnia we krwi).
Dodatkowo przed rozpoczęciem leczenia należy zabezpieczyć krew na badania hormonalne: kortyzol, ACTH, 17OHP, ARO i aldosteron.
W przypadku pacjentów bez wcześniejszego rozpoznania NKN na uwagę zasługują takie korelacje wyników:
– podwyższone ACTH, kortyzol i aldosteron bardzo niski bądź nieoznaczalne – wskazują na pierwotną NKN
– obniżone zarówno ACTH jak i kortyzol – sugeruje wtórną NKN
Czasem, jeśli wyniki są niejednoznaczne, konieczne jest wykonanie testu z Synacthenem w późniejszym czasie.
Leczenie przełomu
Jak wspomniano wyżej, w sytuacji gdy pacjent ma objawy wstrząsu, czyli jest niestabilny hemodynamicznie, leczenie rozpoczynamy natychmiast.
Coraz częstsze jest posiadanie przez pacjentów w domu CORHYDRONU (Hydrokortyzon 100 mg do iniekcji) i zdarza się, że ktoś z bliskich podaje lek zanim przyjedzie zespół pogotowia. Niestety lek występuje w Polsce w nieprzyjaznej dla pacjentów formie, osobno proszek i płyn do iniekcji, co wymaga zarówno czasu jak i umiejętności, zanim będzie gotowy do podania. Jeśli pacjent jest przytomny powinien przyjąć dodatkowe doustne dawki leku (tzw. dawki stresowe).
Zasadnicze leczenie ostrej NKN czyli wstrząsu to
| Hydrokortyzon 100 mg iv/im w bolusie, następnie 200 mg/24h hydrokortyzonu podzielone na 4 podania co 6 h lub ciągłe wlewy 50 mg/6 h | Resuscytacja płynowa to 0,9% NaCl oraz glukozą 1:1 w ilości 1000 ml w pierwszą godzinę, następnie w zależności od wyników badań |
| Hydrokortyzon iv/im dawkowany w zależności od wieku/ powierzchni ciała (50-100 mg/m2 powierzchni) Wiek: < 1 roku: 25 mg IV lub IM Wiek: < 1 – 6 lat: 50 mg IV lub IM Wiek: > 6 lat: 100 mg IV lub IM Dorośli: 100 mg IV lub IM Następnie Hydrokortyzon 50-100 mg/m2/24h w 4 dawkach co 6 h lub we wlewach ciągłych | Resuscytacja płynowa 20 ml/kg mc 0,9% NaCl oraz w razie hipoglikemii glukoza 0,5-1g/kg |
W przypadku braku hydrokortyzonu można zastosować:
Prednizolon 25 mg w bolusie i potem 2×25 mg w ciągu pierwszej doby
Metyloprednizolon w dawce 40 mg/ dobę
Dexametazon jest najmniej zalecanym lekiem, jeśli jednak nie ma alternatywy, dawka wynosi 4 mg/dobę.
Należy zawsze starać się zidentyfikować przyczynę przełomu i leczyć ją. Po uzyskaniu stabilizacji hemodynamicznej chorego, ustąpieniu gorączki, znacznej poprawie samopoczucia należy stopniowo obniżać dawki hydrokortyzonu, przechodząc z czasem na preparaty doustne, aż do powrotu do leczenia podstawowego.
W przypadku nieadekwatnego leczenia lub jeśli pomoc wezwana zostaje zbyt późno, u pacjenta z rozwiniętym wstrząsem hipowolemicznym oraz zaburzeniami elektrolitowymi może dojść do zaburzeń rytmu serca, drgawek oraz śpiączki. W wyniku hipoperfuzji narządów rozwija się zespół niewydolności wielonarządowej, który nawet leczony, obarczony jest znaczną śmiertelnością.

Profilaktyka
Niezwykle ważnym elementem opieki nad osobami z przewlekłą NKN jest profilaktyka przełomu. Polega ona na uświadamianiu pacjentów i ich rodzin o konieczności stosowania dawek stresowych w przypadku chorób przebiegających z gorączką, przy zabiegach w znieczuleniu, w sytuacjach bardzo silnego stresu czy wzmożonego wysiłku.
W trakcie upałów należy pamiętać o spożywaniu odpowiedniej ilości płynów oraz dosalaniu potraw celem zapobiegania hiponatremii. Każdy chory powinien nauczyć się rozpoznawać u siebie objawy niewystarczającej podaży hydrokortyzonu.
Opracowanie: lek. med. Patrycja Rojewska, prywatnie mama dziewczynki z WPN